-
[PR]
×
[PR]上記の広告は3ヶ月以上新規記事投稿のないブログに表示されています。新しい記事を書く事で広告が消えます。
-
Thuốc Depo Medrol 40mg có tác dụng gì, giá bao nhiêu, mua ở đâu?
Depo Medrol là thuốc gì?
Nhà sản xuất
Pfizer Manufacturing Belgium NV – Belgium.
Quy cách đóng gói
Hộp 1 lọ 1ml.
Dạng bào chế
Hỗn dịch tiêm.
Thành phần
Mỗi lọ thuốc có chứa:
– Methylprednisolone acetate 40mg/ml.
– Tá dược vừa đủ 1 lọ.
Tác dụng của thuốc
Tác dụng của các thành phần chính Methylprednisolone acetate
– Methylprednisolone là một Glucocorticoid hoạt lực mạnh. Nó có có tác dụng chống viêm, chống dị ứng và ức chế miễn dịch. Hiệu lực chống viêm của Methylprednisolone cao hơn Prednisolon và gấp năm lần so với Hydrocortisone.
– Cơ chế tác dụng: Methylprednisolon làm giảm số lượng các tế bào lympho, bạch cầu ưa eosin, bạch cầu đơn nhân trong máu ngoại biên. Ngoài ra còn làm giảm nửa đời thải trừ của bạch cầu trung tính và ngăn cản sự thoát ra khỏi lòng mạch và đến vị trí viêm. Glucocorticoid làm giảm hoạt động của đại thực bào do đó hạn chế khả năng diệt vi sinh vật và ức chế sản sinh Interferon-gama, Interleukin-1, chất gây sốt, các yếu tố gây hoại tử chỗ và chất hoạt hóa Plasminogen.
– Tác dụng lên tế bào lympho làm giảm sản sinh Interleukin-2, làm giảm tổng hợp Prostaglandin do hoạt hóa Phospholipase A2.
– Methylprednisolon làm giảm tính thấm mao mạch do ức chế hoạt tính của Kinin và các nội độc tố vi khuẩn, làm giảm lượng Histamin giải phóng bởi bạch cầu ưa base.
Chỉ định
Thuốc Depo – Medrol được chỉ định điều trị trong thời gian ngắn đối với các trường hợp:
– Bệnh nội tiết:
+ Suy vỏ thượng thận tiên phát hoặc thứ phát (kết hợp với Mineralocorticoid).
+ Suy vỏ thượng thận cấp tính.
+ Điều trị trước phẫu thuật, chấn thương nặng.
+ Tăng Calci máu do ung thư,…
– Bệnh thấp khớp: viêm khớp dạng thấp, viêm khớp ở thiếu niên, viêm cột sống, viêm bao hoạt dịch, viêm khớp do vẩy nến, viêm khớp do Gout cấp, viêm mỏm lồi cầu, viêm xương khớp sau chấn thương, viêm màng hoạt dịch,…
– Điều trị Lupus ban đỏ hệ thống, viêm đa cơ, viêm tim cấp.
– Bệnh về da: bệnh Pemphigus, ban đỏ dạng cấp tính (hội chứng Stevens Johnson), viêm da tróc vảy, bệnh vẩy nến nặng, viêm da tiết bã nhờn,…
– Bệnh dị ứng: hen phế quản, viêm da dị ứng, viêm da tiếp xúc, viêm mũi dị ứng theo mùa hoặc mãn tính, dị ứng do dùng thuốc, phù thanh quản cấp tính không do nhiễm khuẩn, sốc phản vệ.
– Các bệnh về mắt: dị ứng hoặc viêm cấp tính và mãn tính nghiêm trọng ảnh hưởng đến mắt như loét giác mạc dị ứng, viêm kết mạc dị ứng, zona mắt, viêm mống mắt, viêm mống mắt thể mi, viêm giác mạc,…
– Bệnh đường hô hấp: bệnh Sarcoid phổi, viêm thành phế nang nặng, viêm phổi do nhiễm khuẩn cơ hội ở bệnh nhân AIDS.
– Bệnh huyết học: thiếu máu tán huyết do tự miễn, giảm tiểu cầu thứ phát ở người lớn, thiếu máu RBC,…
– Trong điều trị ung thư: hỗ trợ điều trị bệnh bạch cầu và u lympho, bệnh bạch cầu cấp ở trẻ em, cải thiện chất lượng cuộc sống ở những bệnh nhân bị ung thư giai đoạn cuối.
– Các tình trạng phù: giúp bài niệu và giảm protein niệu trong hội chứng thận hư nguyên phát (không kèm ure máu cao), hội chứng thận hư do lupus ban đỏ.
– Bệnh đường tiêu hóa: viêm loét đại tràng và viêm ruột đợt cấp.
– Lao màng não.
– Cấy ghép nội tạng(dự phòng thải ghép).
Cách dùng
Cách sử dụng
– Tiêm tĩnh mạch hoặc tiêm bắp.
– Trong trường hợp khẩn cấp thì nên dùng đường tiêm tĩnh mạch.
– Khi dùng thuốc liều cao qua đường tĩnh mạch, nên truyền trong thời gian ít nhất 30 phút. Liều lên đến 250 mg nên được tiêm tĩnh mạch trong thời gian ít nhất năm phút.
Liều dùng
Dùng thuốc theo chỉ định của bác sĩ, có thể tham khảo liều dùng sau:
– Người lớn:
+ Liều dùng mỗi ngày tùy thuộc vào mức độ nghiêm trọng của bệnh và đáp ứng của từng bệnh nhân. Nên dùng liều khởi đầu từ 10- 500mg/ngày.
+ Trong trường hợp khẩn cấp nên tiêm tĩnh mạch liều cao. Sau khi tình trạng bệnh nhân ổn định thì giảm liều và tiếp tục điều trị bằng Methylprednisolone dạng uống.
+ Đối với bệnh nhân điều trị kéo dài với thuốc Depo – Medrol thì cần giảm liều dần dần trước khi ngừng dùng thuốc.
– Người già:
+ Thuốc được sử dụng chủ yếu với các trường hợp cấp tính và trong thời gian ngắn.
+ Khi dùng thuốc ở bệnh nhân cao tuổi cần được theo dõi liên tục để phòng ngừa tác dụng phụ nguy hiểm.
– Trẻ em
+ Bệnh huyết học, thấp khớp, bệnh thận và da: liều thông thường là 30 mg/kg, tối đa 1g/ngày. Có thể dùng lặp lại sau 3 ngày.
+ Điều trị dự phòng phản ứng thải ghép nội tạng: liều thông thường là 10 – 20 mg/kg, tối đa 1g/ngày, dùng trong 3 ngày.
+ Bệnh hen: liều khuyến cáo là 1-4 mg/kg/ngày, dùng trong 1-3 ngày.
+ Liều ở trẻ sơ sinh và trẻ em có thể giảm nhưng phải được điều chỉnh theo mức độ nghiêm trọng của bệnh cũng như khả năng đáp ứng điều trị. Để điều trị bệnh hiệu quả thì liều ở trẻ em không được nhỏ hơn 0,5 mg/kg/ngày.
Cách xử trí khi quá liều
– Triệu chứng:
+ Ngộ độc tính cấp và rối loạn chuyển hóa Glucocorticoid rất hiếm xảy ra. Quá liều cấp tính có thể làm trầm trọng thêm triệu chứng bệnh đã có từ trước như: loét đường tiêu hóa, rối loạn điện giải, nhiễm trùng, tiểu đường và phù nề.
+ Nếu dùng Methylprednisolon liều cao trong thời gian dài có thể gây hoại tử gan và tăng amylase.
+ Nếu tiêm tĩnh mạch Methylprednisolon liều cao có thể xuất hiện loạn nhịp tim, loạn nhịp thất và ngừng tim.
+ Dùng thuốc thường xuyên trong một thời gian dài có thể mắc hội chứng Cushing.
+ Nếu ngừng thuốc đột ngột có thể gây ức chế tuyến thượng thận.
– Xử trí: không có thuốc giải độc cụ thể trong trường hợp quá liều. Dùng các biện pháp điều trị triệu chứng và hỗ trợ. Trong nhiễm độc mãn tính cần bổ sung kịp thời nước và điện giải.
Chống chỉ định
Thuốc Depo – Medrol không được dùng trong một số trường hợp sau:
– Quá mẫn cảm với bất cứ thành phần nào của thuốc.
– Các nhiễm khuẩn nặng (trừ sốc nhiễm khuẩn và lao màng não).
– Tổn thương da do virus, nấm hoặc lao.
– Đang dùng vaccin sống.
– Tiêm vào tủy sống, ngoài màng cứng hoặc bất cứ đường dùng không xác định nào khác.
Tác dụng không mong muốn
Khi dùng thuốc Depo – Medrol có thể xuất hiện một số tác dụng phụ sau:
– Nhiễm trùng: do tác dụng chống viêm và ức chế miễn dịch do đó có thể che giấu các nhiễm trùng tiềm ẩn, nhiễm trùng cơ hội…
– Rối loạn máu: giảm bạch cầu lympho.
– Hệ miễn dịch: phản ứng quá mẫn có thể xảy ra như sốc phản vệ.
– Rối loạn nội tiết: có thể mắc hội chứng Cushing, ức chế trục tuyến yên-thượng thận.
– Rối loạn chuyển hóa và dinh dưỡng: giữ natri, giữ nước, nhiễm kiềm, giảm kali huyết, rậm lông, tăng ham muốn tình dục, tăng trọng lượng cơ thể, cân bằng nitơ âm do dị hóa protein, giảm calci huyết, ức chế sự phát triển ở trẻ em, làm nặng thêm bệnh tiểu đường.
– Hệ thần kinh: kích thích, hưng phấn, trầm cảm, thay đổi tâm trạng, hưng cảm, ảo giác, rối loạn hành vi, khó chịu, lo âu, rối loạn giấc ngủ, động kinh và rối loạn chức năng nhận thức,…
– Rối loạn mắt: tăng nhãn áp, đục thủy tinh thể, glocom,…
– Rối loạn tim mạch: suy tim sung huyết, vỡ cơ tim sau nhồi máu cơ tim, loạn nhịp tim, phù, tăng huyết áp…
– Rối loạn tiêu hóa: khó tiêu, chướng bụng, loét thực quản – dạ dày, viêm thực quản, thủng và xuất huyết dạ dày – ruột, viêm tụy, buồn nôn, nôn.
– Da: chậm lành vết thương, xuất hiện đốm xuất huyết, máu bầm, làm da mỏng, teo da, thâm tím, tăng sắc tố mô, mụn trứng cá.
– Rối loạn cơ xương: yếu cơ, loãng xương, gãy xương cột sống có chèn ép, gãy xương bệnh lý, hoại tử vô khuẩn, vỡ gân (đặc biệt gân Achilles).
– Có thể nhiễm trùng tại vị trí tiêm do không tuân thủ các quy tắc vô trùng.
– Ngưng thuốc đột ngột sau đợt điều trị kéo dài có thể dẫn đến suy thượng thận cấp tính, hạ huyết áp và tử vong.
Xử trí ADR:
– Nếu dùng thuốc trong thời gian dài thì phải giảm liều từ từ, không ngừng thuốc đột ngột.
– Dự phòng loét dạ dày – tá tràng bằng các thuốc kháng H2-histamin khi dùng thuốc liều cao.
– Dùng thuốc dài ngày cần dùng bổ sung Calci để dự phòng loãng xương.
– Những bệnh nhân chuẩn bị phẫu thuật có thể phải dùng bổ sung Glucocorticoid do stress làm giảm hoặc do ức chế trục dưới đồi – tuyến yên – tuyến thượng thận.
Tương tác thuốc
Thuốc Depo – Medrol có thể xảy ra tương tác với các thuốc sau:
– Barbiturates, Aminoglutethimide, Rifampicin, Phenytoin: khi dùng đồng thời với Depo – Medrol có thể làm tăng chuyển hóa và dẫn đến giảm tác dụng của Corticoid.
– Các thuốc làm giảm nồng độ Kali (Amphotericin B, thuốc lợi tiểu): khi dùng đồng thời với những thuốc này, bệnh nhân cần được theo dõi chặt chẽ để phát hiện tình trạng hạ Kali máu.
– Macrolid và thuốc chẹn kênh Canxi: các thuốc này có thể ức chế quá trình chuyển hóa Methylprednisolone dẫn đến làm giảm độ thanh thải của thuốc. Do đó, điều chỉnh liều Methylprednisolone để tránh gây độc tính.
– Các thuốc kháng Cholinesterase và Methylprednisolone: khi dùng đồng thời với Methylprednisolone có thể làm trầm trọng thêm tình trạng yếu cơ ở những bệnh nhân nhược cơ.Nên được ngừng sử dụng các thuốc này ít nhất 24 giờ trước khi bắt đầu điều trị Methylprednisolone.
– Warfarin: Methylprednisolone có thể gây ức chế tác dụng của Warfarin. Do đó, các chỉ số đông máu cần được theo dõi thường xuyên để duy trì tác dụng mong muốn.
– Đối với bệnh tiểu đường: Methylprednisolone có thể làm tăng nhu cầu Insulin và thuốc hạ đường huyết. Phối hợp Methylprednisolon với những thuốc lợi tiểu Thiazid làm tăng nguy cơ bất dung nạp Glucose.
– Ciclosporin: Có thể xuất hiện co giật khi dùng đồng thời Methylprednisolone và Ciclosporin.
– Glycosid digitalis: khi dùng đồng thời với Methylprednisolone có thể làm tăng nguy cơ loạn nhịp tim do hạ Kali huyết.
– Estrogen và các thuốc tránh thai: Estrogen có thể làm giảm sự chuyển hóa qua gan của Methylprednisolone, do đó làm tăng nồng độ Corticosteroid.
– Thuốc cảm ứng enzym gan (Barbiturate, Phenytoin, Carbamazepin, Rifampin): các thuốc gây cảm ứng enzym Cytochrome P450 3A4 làm tăng cường sự chuyển hóa của các Corticosteroid.
– Ketoconazole: khi dùng chung có thể làm giảm sự chuyển hóa Corticosteroid, dẫn đến làm tăng nguy cơ tác dụng phụ.
– Các thuốc NSAID: khi dùng đồng thời với Methylprednisolone có thể làm tăng nguy cơ tác dụng phụ trên hệ tiêu hóa.
Lưu ý khi sử dụng thuốc và cách bảo quản
Sử dụng trên phụ nữ mang thai và bà mẹ cho con bú
– Phụ nữ có thai:
Nghiên cứu cho thấy dùng Corticosteroid liều cao ở động vật mang thai có thể gây ra dị tật thai. Tuy nhiên, khi dùng trên người thì không gây những tác dụng này.
Do tính an toàn của thuốc khi dùng ở phụ nữ có thai chưa được xác định nên hạn chế dùng thuốc ở đối tượng này. Chỉ dùng thuốc khi có chỉ định của bác sĩ.
– Bà mẹ cho con bú:
Corticosteroid bài tiết qua sữa mẹ có thể ngăn cản sự phát triển của trẻ bú mẹ và làm rối loạn sản xuất Glucocorticoid nội sinh.
Cân nhắc lợi ích và khả năng tác dụng phụ có thể xảy ra khi dùng thuốc. Tham khảo ý kiến bác sĩ trước khi dùng.
Những người lái xe và vận hành máy móc
Khi dùng thuốc có thể xuất hiện một số tác dụng phụ như đau đầu, chóng mặt, rối loạn tầm nhìn, mệt mỏi. Do đó, bệnh nhân nên cẩn trọng khi lái xe và sử dụng máy móc.
Điều kiện bảo quản
– Bảo quản trong bao bì kín, tránh ánh sáng, ở nơi khô ráo, nhiệt độ dưới 30°C.
– Để thuốc tránh xa tầm tay trẻ em.
Thuốc Depo – Medrol giá bao nhiêu? Mua ở đâu?
Thuốc Depo – Medrol hiện được bày bán tại các nhà thuốc trên toàn quốc với giá bán dao động từ 40.000-50.000 đồng/lọ. Để mua được thuốc giá rẻ, uy tín và chất lượng, bạn có thể liên hệ trực tiếp tại website của công ty hoặc số hotline.
Review của khách hàng về chất lượng sản phẩ
Ưu điểm
– Tác dụng chống viêm và ức chế miễn dịch tốt.
– Dạng thuốc tiêm tác dụng nhanh, phù hợp với nhiều đối tượng.
– Thuốc có giá thành tương đối rẻ.
Nhược điểm
– Hạn chế dùng được cho bà mẹ mang thai và cho con bú.
– Nhiều tác dụng phụ.
– Nhiều tương tác thuốc khi phối hợp.
– Thuốc sử dụng đường tiêm, phải được thực hiện bởi nhân viên y tế.
– Có nguy cơ gây phản ứng phản vệ.
Nguồn: https://bmgf-mic.vn/thuoc-depo-medrol-40mg-co-tac-dung-gi-gia-bao-nhieu-mua-o-dau/PR -
Thuốc Stasamin là thuốc gì, giá bao nhiêu, mua ở đâu?
Thuốc Stasamin là thuốc gì?
Nhà sản xuất:
Công ty cổ phần dược phẩm Hà Tây.
Địa chỉ tại 10A Quang Trung – Hà Đông – Hà Nội.
Quy cách đóng gói của sản phẩm:
Hộp 6 vỉ x 5 ống.
Dạng bào chế:
Dung dịch uống.
Thành phần:
– Piracetam 1200mg/6ml.
– Tá dược vừa đủ 1 ống.

Tác dụng của thuốc:
Tác dụng của thành phần chính là Piracetam
Piracetam thuộc nhóm thuốc hướng thần và có tác động lên một số chất dẫn truyền thần kinh, làm tăng giải phóng Acetylcholin, Dopamin. Thuốc có thể làm thay đổi sự dẫn truyền thần kinh và góp phần cải thiện chuyển hóa để các tế bào thần kinh hoạt động tốt, do đó cải thiện sự học tập và các hoạt động có liên quan đến trí nhớ.

Chỉ định:
Thuốc Stasamin được dùng trong các trường hợp:
– Bệnh do rối loạn thần kinh trung ương và ngoại biên như: chóng mặt, đau đầu, mê sảng…
– Hỗ trợ thần kinh ở người cao tuổi: Bệnh Alzheimer, mất trí nhớ, trí nhớ suy giảm, kém tập trung, suy giảm chức năng nhận thức, rối loạn hành vi, sa sút trí tuệ…
– Có tác dụng hỗ trợ điều trị tổn thương sau chấn thương sọ não và sau khi phẫu thuật não: thiếu máu cục bộ, liệt nửa người, rối loạn tâm thần, …
– Thiếu máu hồng cầu hình liềm.
– Nghiện rượu.
– Hỗ trợ điều trị trong chứng giật rung cơ, nhược cơ.
– Hiệu quả trong chứng khó đọc ở trẻ em.
Cách dùng:
Cách sử dụng:
– Có thể uống thuốc trước hoặc sau bữa ăn.
– Sau khi uống có thể để lại vị đắng do vậy sau khi uống thuốc có thể uống một ly nước để giảm bớt vị khó chịu trong miệng.
Liều dùng:
Uống thuốc theo sự chỉ dẫn của bác sĩ hoặc dược sĩ.
– Liều thường dùng 30 – 160 mg/kg/ngày, chia 2 – 3 lần mỗi ngày.
– Hỗ trợ thần kinh ở người cao tuổi: 1,2 – 2,4g/ngày. Liều có thể cao tới 4,8g/ngày/những tuần đầu.
– Điều trị nghiện rượu: thời gian đầu cai rượu uống 12g/ngày. Liều duy trì: Uống 2,4g/ngày.
– Hỗ trợ điều trị sau chấn thương não hoặc phẫu thuật não: Liều khởi đầu dùng 9 – 12g/ngày, liều duy trì dùng 2,4g/ngày, dùng thuốc ít nhất trong 3 tuần.
– Thiếu máu hồng cầu hình liềm: 160 mg/kg/ngày, chia làm 4 lần uống một ngày.
– Điều trị giật rung cơ, nhược cơ: 7,2g/ngày, chia thành 2 – 3 lần uống mỗi ngày. Tuỳ theo tiến triển bệnh khoảng 3 – 4 ngày tăng thêm 4,8g/ngày cho đến khi đạt liều tối đa là 20g/ngày.
Cách xử trí khi quên liều, quá liều:
– Nếu quên uống một liều, hãy uống ngay sau khi nhớ ra (trừ khi gần đến giờ dùng liều tiếp theo, trong trường hợp đó hãy bỏ liều đã quên). Không dùng liều gấp đôi để bù cho liều đã quên.
– Stasamin không độc khi dùng quá liều, tuy nhiên gây lo âu, mất ngủ, kích thích, đau đầu, kích động, căng thẳng. Do đó không nên lạm dụng thuốc để tăng trí nhớ ngoài chỉ định của bác sĩ.
Chống chỉ định:
Không dùng trong các trường hợp:
– Suy gan.
– Suy thận nặng.
– Xuất huyết não.
Tác dụng không mong muốn:
Khí dùng thuốc Stasamin có thể gặp một số tác dụng phụ như:
– Tăng cân. Có thể khắc phục bằng cách ăn một chế độ ăn uống cân bằng có chứa nhiều trái cây và rau quả.
– Cảm thấy lo lắng hoặc run rẩy. Nếu tình trạng này xảy ra thường xuyên hãy nói chuyện với bác sĩ.
– Buồn ngủ. Để đảm bảo an toàn thì không lái xe và không sử dụng các công cụ hoặc máy móc.
Tương tác thuốc:
– Piracetam làm tăng tác dụng của: Cilostazol; Clopidogrel; Dipyridamole; eptifibatide; Prasugrel; Ticlopidin; Tirofiban bởi sự hiệp đồng tác dụng nên cần giám sát khi khi dùng chung và cần có chỉ định của bác sĩ.
– Tương tác giữa piracetam và thuốc điều trị tuyến giáp Levothyroxin; Liothyronine khi dùng đồng thời có thể gây lú lẫn hoặc rối loạn giấc ngủ.
Lưu ý khi sử dụng thuốc và cách bảo quản
Sử dụng trên phụ nữ mang thai và bà mẹ cho con bú:
– Phụ nữ có thai:
+ Piracetam vượt qua hàng rào nhau thai. Nồng độ thuốc ở trẻ khoảng 70% đến 90% nồng độ của mẹ.
+ Do vậy không sử dụng Stasamin trong khi mang thai trừ khi có chỉ định của bác sĩ.
– Bà mẹ cho con bú:
+ Piracetam được bài tiết qua sữa mẹ. Do đó, không nên sử dụng Stasamin khi đang nuôi con bằng sữa mẹ.
+ Do vậy cần tham khảo ý kiến của bác sĩ về việc ngừng cho con bú hoặc đổi thuốc, ngừng thuốc.
Những người lái xe và vận hành máy móc:
Thận trọng khi dùng thuốc cho người đang lái xe hay vận hành máy móc do có tác dụng phụ có thể gặp là buồn ngủ.
Điều kiện bảo quản:
– Để thuốc xa tầm tay trẻ em.
– Bảo quản ở nơi khô ráo, thoáng mát, tránh xa nhiệt và ánh sáng trực tiếp.
Thuốc Stasamin có giá bao nhiêu? Mua ở đâu?
Thuốc Stasamin có giá giao động 300.000 – 400.000 đồng. Liên hệ với chúng tôi để mua được thuốc giá tốt và được dược sĩ tư vấn mọi thắc mắc về thuốc.
Review của khách hàng về chất lượng sản phẩm:
Ưu điểm
– Thuốc dạng dung dịch uống nên phù hợp với nhiều đối tượng, kể cả người già.
– Hấp thu nhanh, ít kích ứng.
Nhược điểm
– Kém ổn định hơn so với các dạng thuốc rắn.
– Giá thành tương đối cao.
Nguồn: https://bmgf-mic.vn/thuoc-stasamin-la-thuoc-gi-gia-bao-nhieu-mua-o-dau/ -
Thuốc Flexen Gel 2,5% giá bao nhiêu, mua ở đâu, có tốt không?
Thuốc Flexen Gel 2,5% là thuốc gì?
Nhà sản xuất
Laboratorio Italiano Biochimico Farmaceutico Lisapharma S.p.A.
Via Licinio 11-22036 Erba (Como) Italy.
Quy cách đóng gói
Hộp 1 tuýp 50g.
Dạng bào chế
Gel.
Thành phần
Một tuýp Flexen Gel 2,5% gồm có:
– Ketoprofen 2,5g.
– Tá dược vừa đủ 1 tuýp.
Tác dụng của thuốc
Tác dụng của Ketoprofen
– Ketoprofen là dẫn chất của acid Propionic, thuộc nhóm NSAID.
– Cơ chế: ức chế Cyclooxygenase không chọn lọc, từ đó làm giảm tổng hợp Prostaglandin. Đồng thời, ức chế COX 2 giúp giảm đau, chống viêm, hạ sốt. Nó ức chế COX 1 gây tác dụng phụ trên đường tiêu hóa, gây chảy máu.
– Ngoài ra, nó còn làm giảm tổng hợp Thromboxan 2 dẫn đến ức chế kết tập tiểu cầu, kéo dài thời gian chảy máu.

Chỉ định
Thuốc Flexen Gel 2,5% được dùng để điều trị trong các trường hợp sau:
– Đau cơ, bong gân, bầm tím, trật khớp.
– Viêm túi thanh mạc, viêm gân, viêm bao hoạt dịch gân.
– Viêm tĩnh mạch, viêm tĩnh mạch huyết khối bề mặt, viêm mạch bạch huyết.
Cách dùng
Cách sử dụng
– Dùng bôi ngoài da.
– Cách dùng: làm sạch vùng da cần điều trị, lấy một lượng thuốc nhỏ ra tay, thoa nhẹ lên vùng tổn thương để thuốc thấm sâu vào da.
Liều lượng
Ngày bôi thuốc từ 1-2 lần.
Cách xử trí khi quá liều, quên liều
– Quên liều: khi quên một liều, dùng ngay khi nhớ ra càng sớm càng tốt. Không dùng 2 liều cùng lúc.
– Quá liều: với thuốc dùng tại chỗ hiếm khi xảy ra, nếu thấy bất kỳ biểu hiện lạ, thông báo ngay cho bác sĩ, dược sĩ để được tham vấn.
Chống chỉ định
Không sử dụng thuốc Flexen Gel 2,5% trong những trường hợp sau:
– Quá mẫn với bất kỳ thành phần nào của thuốc.
– Người có tiền sử dị ứng da do Ketoprofen, axit Tiaprofenic, Fenofibrate, kem chống nắng UV, các mùi hương.
– Tiếp xúc trực tiếp với ánh sáng mặt trời, tia UV trong quá trình điều trị và trong 2 tuần sau ngưng thuốc.
– Bệnh nhân đang có bệnh lý như Eczema, mụn trứng cá, nhiễm trùng da, các vết thương hở.
– Phụ nữ mang thai.
– Vùng hậu môn, bộ phận sinh dục.
– Trẻ dưới 15 tuổi.
Tác dụng không mong muốn
Bên cạnh tác dụng chính, thuốc Flexen Gel 2,5%gây một số tác dụng phụ như sau:
– Bệnh chốc lở thứ phát.
– Sốc phản vệ, phù mạch, phản ứng quá mẫn.
– Viêm bàng quang, loét dạ dày, chảy máu đường tiêu hóa.
– Phản ứng da cục bộ như phát ban, ban đỏ, cảm giác nóng rát.
– Nổi mề đay, viêm da mụn nước, chàm, nặng hơn là suy thận.
Nếu bạn gặp phải tình trạng như trên, báo ngay với bác sĩ để được tham vấn và có biện pháp điều trị kịp thời.
Tương tác thuốc
Tương tác giữa thuốc Flexen Gel 2,5% với các thuốc khác khó có thể xảy ra vì nồng độ của Ketoprofen vào trong huyết tương sau khi bôi rất thấp. Tuy chưa có đầy đủ báo cáo lâm sàng về tương tác thuốc xảy ra, nhưng vẫn cần thận trọng khi dùng.
Lưu ý khi sử dụng thuốc và cách bảo quản
Sử dụng trên phụ nữ có thai và bà mẹ cho con bú
– Phụ nữ mang thai: không có đầy đủ dữ liệu lâm sàng trên đối tượng này khi dùng thuốc ngoài da. Tham khảo ý kiến bác sĩ trước khi dùng.
– Bà mẹ đang cho con bú: không rõ thuốc có bài tiết qua sữa hay không mặc dù chưa thấy bất kỳ tác dụng phụ nào khi sử dụng. Không khuyến cáo dùng.
Những người lái xe và vận hành máy móc
Chưa có ảnh hưởng nào của thuốc lên người lái xe, vận hành máy móc được biết đến.
Điều kiện bảo quản
– Bảo quản thuốc kín trong bao bì nhà sản xuất, nhiệt độ dưới 30 độ C.
– Tránh tiếp xúc trực tiếp với ánh sáng.
– Để tránh xa tầm tay trẻ em.
Một số lưu ý đặc biệt
– Khi sử dụng thuốc, tránh để thuốc tiếp xúc với mắt và miệng.
– Rửa tay thật kỹ trước và sau khi dùng thuốc để tránh gây nhiễm trùng bội nhiễm.
– Khi thấy thuốc có biểu hiện bất thường như chảy nước, chuyển màu, có mùi lạ, dừng sử dụng thuốc.
Thuốc Flexen Gel 2,5%mua ở đâu? Giá bao nhiêu?
Thuốc hiện được bán phổ biến trên toàn quốc với mức giá khác nhau dao động từ 130.000 đến 150.000 đồng. Để mua được thuốc với chất lượng tốt, cũng như giá cả hợp lý, hãy liên hệ với chúng tôi thông qua website hoặc số hotline.
Review của khách hàng về chất lượng sản phẩm
Ưu điểm
– Giá cả hợp lý, phù hợp với bệnh nhân.
– Dùng được cho đối tượng lái xe, vận hành máy móc.
– Thuốc thấm nhanh vào da, thấy bắt đầu có hiệu quả sau 5 – 7 ngày sử dụng.
Nhược điểm
– Chưa có báo cáo đầy đủ trên phụ nữ có thai và cho con bú.
– Không dùng được cho trẻ em dưới 15 tuổi.
Nguồn: https://bmgf-mic.vn/thuoc-flexen-gel-25-gia-bao-nhieu-mua-o-dau-co-tot-khong/ -
Viêm phổi do COVID-19: Điều trị suy hô hấp khác nhau cho các kiểu hình khác nhau
Bài viết Viêm phổi do COVID-19: Điều trị suy hô hấp khác nhau cho các kiểu hình khác nhau được dịch bởi Bác sĩ Đặng Thanh Tuấn từ bài viết gốc: COVID-19 pneumonia: different respiratory treatments for different phenotypes
Viêm phổi COVID-19, loại L
Lúc đầu, viêm phổi COVID-19 có các đặc điểm sau:
• Độ đàn hồi thấp: độ giãn nở gần như bình thường cho thấy lượng khí trong phổi gần như bình thường [3].
• Tỷ lệ thông khí/tưới máu (VA/Q) thấp: do thể tích khí gần như bình thường, tình trạng thiếu oxy có thể được giải thích tốt nhất bằng việc mất điều hòa tưới máu và do mất co mạch do thiếu oxy. Theo đó, ở giai đoạn này, áp lực động mạch phổi gần bình thường.
• Trọng lượng phổi thấp: Chỉ có mật độ hình kính mờ có mặt trên CT scan, chủ yếu nằm ở vị trí dưới màng phổi và dọc theo các khe gian thùy phổi. Do đó, trọng lượng phổi chỉ tăng vừa phải.
• Khả năng huy động phổi thấp: lượng mô không được sục khí rất thấp, do đó khả năng huy động thấp [4].
Để khái niệm các hiện tượng này, chúng tôi đưa ra giả thuyết về chuỗi các sự kiện sau: nhiễm virut dẫn đến phù nề mô kẽ dưới màng phổi cục bộ (tổn thương kính mờ) đặc biệt nằm ở các giao diện giữa các cấu trúc phổi với các đặc tính đàn hồi khác nhau, nơi tập trung stress và strain [5]. Liệt vận mạch do tình trạng thiếu oxy nặng. Phản ứng bình thường đối với tình trạng thiếu oxy là tăng thông khí phút, chủ yếu bằng cách tăng thể tích khí lưu thông [6] (tối đa 15-20 ml/kg), có liên quan đến áp lực trong lồng ngực thì hít vào âm tính hơn. Các yếu tố không xác định khác với thiếu oxy ở những bệnh nhân này, gây kích thích rõ rệt trung khu điều hòa hô hấp. Tuy nhiên, độ giãn nở gần như bình thường giải thích tại sao một số bệnh nhân xuất hiện mà không khó thở khi bệnh nhân hít phải thể tích mà anh ta mong đợi. Sự gia tăng thông khí phút này dẫn đến giảm PaCO2.
Sự tiến triển của bệnh: chuyển đổi giữa các kiểu hình
Bệnh nhân Loại L có thể không thay đổi trong một thời gian và sau đó cải thiện hoặc xấu đi, đây là chìa khóa có thể quyết định sự tiến triển của bệnh – ngoại trừ mức độ nghiêm trọng của bệnh, là độ sâu của áp lực trong lồng ngực âm tính liên quan đến thể tích khí lưu thông tăng trong nhịp thở tự phát. Thật vậy, sự kết hợp của áp lực hít vào âm tính và tăng tính thấm của phổi do viêm, dẫn đến phù phổi mô kẽ. Hiện tượng này, được mô tả ban đầu bởi Barach vào năm 1938 [7] và Mascheroni năm 1988 [8] cả trong một môi trường thực nghiệm, gần đây đã được công nhận là nguyên nhân hàng đầu của Tổn thương phổi do bệnh nhân tự gây ra (P-SILI) [9]. Theo thời gian, phù nề tăng làm tăng trọng lượng phổi, áp lực chồng chất và xẹp phổi vùng phụ thuộc. Khi phù phổi đạt đến một cường độ nhất định, thể tích khí trong phổi giảm và thể tích khí lưu thông được tạo ra áp lực hít vào cho trước thì giảm [10]. Ở giai đoạn này, khó thở phát triển, từ đó dẫn đến làm xấu đi P-SILI. Sự chuyển đổi từ Loại L sang Loại H có thể là do sự tiến hóa của viêm phổi COVID-19 ở một bên và mặt khác là do thông khí căng thẳng cao (high-stress).
Viêm phổi COVID-19, loại H
Bệnh nhân loại H:
• Độ đàn hồi cao: Sự giảm thể tích khí do tăng phù nề làm tăng độ đàn hồi của phổi.
• Shunt từ phải sang trái cao: Điều này là do tỷ lệ cung lượng tim tưới máu cho mô không được sục khí phát triển ở các vùng phổi phụ thuộc do tăng phù và áp lực chồng chất.
• Trọng lượng phổi cao: Phân tích định lượng của CT scan cho thấy trọng lượng phổi tăng đáng kể (> 1,5 kg), theo thứ tự cường độ của ARDS nặng [11].
• Khả năng huy động phổi cao: Lượng mô không sục khí tăng lên có liên quan, như trong ARDS nặng, với khả năng huy động tăng [12]. Kiểu mẫu H, 20 – 30% bệnh nhân trong loạt bệnh nhân của chúng tôi, hoàn toàn phù hợp với các tiêu chí ARDS nghiêm trọng: giảm oxy máu, thâm nhiễm hai bên, giảm độ giãn nở hệ hô hấp, tăng trọng lượng phổi và khả năng huy động.
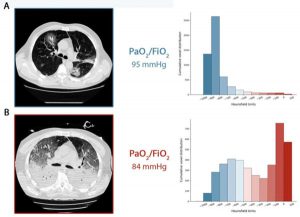
Bảng A: CT scan thu được trong quá trình thở tự nhiên. Bảng B: CT thu được khi thở máy với PEEP ở mức 5 cmH2O. Bảng A: CT scan thu được trong quá trình thở tự nhiên. Phân bố tích lũy của số CT được dịch chuyển sang trái (khoang được sục khí tốt), là ngăn 0 đến -100 HU, mô không có khí hầu như bằng 0. Thật vậy, tổng khối lượng mô phổi là 1108 g, trong đó 7,8% không được sục khí và thể tích khí là 4228 ml. Bệnh nhân nhận oxy với mặt nạ Venturi, FiO2 là 0,8.
Bảng B: CT thu được khi thở máy với PEEP ở mức 5 cmH2O. Phân phối tích lũy của CT scan được chuyển sang bên phải (khoang không sục khí) trong khi các ngăn bên trái bị giảm đáng kể. Thật vậy, tổng trọng lượng mô phổi là 2744 g, 54% trong số đó không được sục khí và thể tích khí là 1360 ml. Bệnh nhân được thở máy ở chế độ Kiểm soát thể tích, thể tích khí lưu thông là 7,8 ml/kg, nhịp thở 20 lần/phút, FiO2 là 0,7.
Hình 1 tóm tắt diễn tiến theo thời gian mà chúng tôi mô tả. Trong Bảng A, chúng tôi cho thấy CT trong nhịp thở tự nhiên của bệnh nhân Loại L khi nhập viện và, trong Bảng B, quá trình chuyển đổi của nó ở Loại H sau 7 ngày hỗ trợ không xâm lấn. Như được chỉ ra, một mức độ thiếu oxy tương tự có liên quan đến các mô hình khác nhau trong hình ảnh phổi.
-
Dược sĩ Lưu Anh và tiên phong số hoá ngành y tế Việt Nam
Dược sĩ Lưu Anh tốt nghiệp Đại học Dược Hà Nội, là 1 trong những người có công lớn trong việc đưa kiến thức y tế sức khoẻ đúng đắn tiếp cận đến người dân trên toàn quốc. Ngày nay, khi công nghệ thông tin bùng nổ, việc thông tin sức khoẻ giả mạo, không đúng khoa học gây ảnh hưởng xấu lớn đến đời sống con người. Chính vì thế, Dược sĩ Lưu Anh đã trăn trở suy nghĩ và quyết định đẩy mạnh công tác truyền thông thông tin chính thống, đúng khoa học đến cộng đồng.
Là chủ sở hữu của nhiều cộng đồng y dược chuyên môn cao, anh tiên phong trong lĩnh vực đổi mới số hoá ngành y tế của Việt Nam hiện nay.
Dưới đây là các bài báo nhắc về Dược sĩ Lưu Anh:
Thông tin chia sẻ từ Dược sĩ Lưu Anh đến cộng đồng
Các bài viết chia sẻ từ Dược sĩ Lưu Anh được tổng hợp lại từ các bài viết của Bác sĩ, Dược sĩ chuyên môn hàng đầu tại Việt Nam, các bài dịch từ phiên bản Tiếng Anh của các tạp chí y khoa lớn như Pubmed, Drugs.com, FDA, The Lancet,... Đặc biệt, Dược sĩ Lưu Anh liên tục cập nhật các Guideline hướng dẫn điều trị mới nhất của các bệnh được biên dịch lại bởi các bác sĩ đầu ngành từ các tài liệu Guideline của tổ chức uy tín trên thế giới mang đến nguồn tài liệu uy tín, cập nhật mới liên tục cho cộng đồng chuyên môn bác sĩ, dược sĩ.
Theo dõi các mạng xã hội của tôi:
- Chuyên trách quỹ Dược sĩ Lưu Ngọc Anh K68 trường Đại học Dược Hà Nội: https://quyhotrosvduochanoi.com/quy-ho-tro/ban-lanh-dao,chuyen-trach-quy/ds-luu-ngoc-anh-k68
- Website cá nhân: https://luuanh.net/
- Nhà thuốc Lưu Anh của Dược sĩ Lưu Anh: https://www.luuanh.com/.
- Giới thiệu về dược sĩ Lưu Anh trên Wikipedia Việt Nam: https://vi.wikipedia.org/wiki/Th%C3%A0nh_vi%C3%AAn:Luuanhhup
- Facebook: https://www.facebook.com/luuanhdkh.
- Quản lý nhà thuốc An Huy - TrungTamThuoc.com: https://trungtamthuoc.com/author/admin
- Tác giả trên Tạp chí sức khỏe sức khỏe Heal Central: https://www.healcentral.org/author/admin/
- Tác giả tại Báo Tấm Gương: https://tamguong.vn/author/admin/
- Xem các bài viết của Dược sĩ Lưu Anh trên khoa chấn thương chỉnh hình cột sống bệnh viện Bạch Mai: https://osdbachmai.com/author/admin/
- Cố vấn chuyên môn y tế sức khoẻ của nhà thuốc ITP Pharma: https://itppharma.com/author/admin/
- Chuyên gia y tế trên Báo Y Tế 24h: https://yte24h.org/author/admin/
- Dược sĩ Lưu Anh trên báo Sống Khỏe 24h: https://songkhoe24h.com/author/admin
- Chuyên gia tư vấn hướng dẫn sử dụng thuốc, mỹ phẩm trong làm đẹp tại Tạp chí phụ nữ Eva Fashion: https://evafashion.com.vn/author/admin/
- Tác giả trên Tạp chí Giảm Béo 24h: https://giambeo24h.com/author/admin
- Tác giả của nhiều bài viết về y tế sức khỏe trên website chính thức của trường Psb College Việt Nam https://psbcollege.edu.vn/author/admin/
- Cố vấn chuyên môn trên nhà thuốc Vinh Lợi: https://nhathuocvinhloi.vn/author/duocsiluuanh/
- Twitter: https://twitter.com/LuuAnhHup
- Pinterest: https://www.pinterest.com/luuanhhup
- Myspace: https://myspace.com/luuanh
- Linkedin: https://www.linkedin.com/in/luuanh
- Instagram: https://www.instagram.com/luuanhhup/
- Soundcloud: https://soundcloud.com/luuanhhup
- Reddit: https://www.reddit.com/user/luuanhhup/
- Last: https://www.last.fm/user/luuanhhup
- Groovesharks: https://groovesharks.org/user/luuanhhup
- Flickr: https://www.flickr.com/people/luuanhhup/
- Deviantart: https://www.deviantart.com/luuanhhup
- Behance: https://www.behance.net/sagianh
- Blogger: https://draft.blogger.com/profile/03623901241381023314
- Tác giả trên Cảnh Giác Dược: https://canhgiacduoc.org/author/admin
- Tác giả trên Cộng đồng luật dược Việt Nam Vnras: https://vnras.com/author/luuanh/
- Tác giả của Dược Điển Việt Nam: https://duocdienvietnam.com/author/admin/
- webestools: http://www.webestools.com/profile-251408.html
- question2answer: https://www.question2answer.org/qa/user/luuanhhup
- About me: https://about.me/luuanhhup/
- 500px: https://500px.com/luuanhhup
- Google Scholar: https://scholar.google.com/citations?hl=en&user=p3bqpCcAAAAJ
- Producthunt: https://www.producthunt.com/@luuanhhup
- Hotlog: http://wpc.hotlog.ru/profile.php?user_id=406015
- threadless https://www.threadless.com/@luuanhhup/activity
- Linkhay: https://linkhay.com/link/3880284/duoc-si-luu-anh-duoc-si-dai-hoc-duoc-ha-noi
- Profile Wordpress: https://profiles.wordpress.org/duocsiluuanh/ https://wordpress.org/support/topic/i-bought-the-fixed-toc-plugin-for-my-website-however-i-want-fixed-toc-to-work/
- Goodreads: https://www.goodreads.com/topic/show/21659714-d-c-s-l-u-anh---d-c-s-tr-ng-i-h-c-d-c-h-n-i
- Dược sĩ Lưu Anh trên thư viện pháp luật: https://danluat.thuvienphapluat.vn/thanh-vien/luuanhhup
- Dược sĩ Lưu Anh trên diễn đàn Tinh Tế: https://tinhte.vn/members/duoc-si-luu-anh.2740920/
- Steinberg: https://www.steinberg.net/forums/memberlist.php?mode=viewprofile&u=260468
- https://www.scoop.it/u/duoc-si-luu-anh
- https://luuanh.svbtle.com/
- Tài khoản của dược sĩ lưu anh trên codepen: https://codepen.io/Luuanhhup
- https://raovat.4umer.com/t198483-topic
- https://gitlab.redox-os.org/snippets/1484
- https://gitlab.lakedrops.com/snippets/220
- https://gitlab.e.foundation/snippets/137
- https://renkulab.io/gitlab/snippets/14
- https://gitlab.intuitiv-interactive.com/snippets/23
- https://gitlab.pagedmedia.org/snippets/1351
- https://collaboration.fhwa.dot.gov/dot/fhwa/Lists/Closed%20Site%20Request%20Access/DispForm.aspx?ID=201
- http://binhthanh.hochiminhcity.gov.vn/Lists/Lienhe_DB_new/DispForm.aspx?ID=2307&Source=http%3A%2F%2Fbinhthanh%2Ehochiminhcity%2Egov%2Evn%2FLists%2FLienhe%5FDB%5Fnew%2FAllItems%2Easpx
- https://tcvn.gov.vn/question/duoc-si-luu-anh-duoc-si-truong-dai-hoc-duoc-ha-noi/
- https://songv.langson.gov.vn/en/node/20363
- https://labs.maarch.org/snippets/4244
- http://suatuoidevondaledangbot.blog.jp/archives/33030519.html
- http://suatuoidevondale.doorblog.jp/archives/41593042.html
- http://suatuoihanoi.livedoor.biz/archives/24461846.html
- http://suabothanoi.diary.to/archives/24461842.html
- http://suatuoihanoi.dreamlog.jp/archives/23982217.html
- http://suatuoihanquoc.weblog.to/archives/24461839.html
- http://suabotnguyenkem.bloggeek.jp/archives/24461833.html
- http://blog.livedoor.jp/suatuoidevondale-1234/archives/24461825.html
- http://suabothanoi.ldblog.jp/archives/26007470.html
- http://hongamhanquoc.publog.jp/archives/26007469.html
- http://sieuthisuahanoi.officialblog.jp/archives/23492710.html
- http://caoatisodalat.corpblog.jp/archives/24461949.html
- http://suachobabau.blogism.jp/archives/23982282.html
- http://suachobetotnhat.officeblog.jp/archives/23982283.html
- http://sacmauchobe.storeblog.jp/archives/26007595.html
- http://suabottot.cafeblog.jp/archives/23492711.html
- http://nhansamhanquoc.xxxblog.jp/archives/24461950.html
- http://huongdansudungsua.techblog.jp/archives/24461951.html
- http://blog.livedoor.jp/caoatiso/archives/35869697.html
- http://dangkythuoc.2chblog.jp/archives/26007596.html
- http://thaoduoccaonguyenda.mynikki.jp/archives/24462029.html
- http://duocsi3mien.blogo.jp/archives/23982333.html
- http://vaganinstrongcream.blogstation.jp/archives/24462033.html
- http://gloryofnewyork.blogto.jp/archives/24462034.html
- http://duocsithanhdat.teamblog.jp/archives/24462035.html
- http://facialcleansing.gger.jp/archives/23492796.html
- http://vietnamesesexybaegroup.youblog.jp/archives/24462036.html
- http://healcream.golog.jp/archives/26007672.html
- http://skinenzymepel.liblo.jp/archives/26007673.html
- http://caonguyendahagiang.myjournal.jp/archives/26007674.html
- http://duocsi3mien.blogo.jp/archives/23982460.html
- http://thaoduoccaonguyenda.mynikki.jp/archives/24462148.html
- http://caonguyendahagiang.myjournal.jp/archives/26007775.html
- http://skinenzymepel.liblo.jp/archives/26007773.html
- http://healcream.golog.jp/archives/26007770.html
- http://vietnamesesexybaegroup.youblog.jp/archives/24462145.html
- http://facialcleansing.gger.jp/archives/23492912.html
- http://duocsithanhdat.teamblog.jp/archives/24462144.html
- http://gloryofnewyork.blogto.jp/archives/24462143.html
- http://vaganinstrongcream.blogstation.jp/archives/24462142.html
- http://blog.livedoor.jp/caoactiso/archives/35869871.html
- http://vietnamesesexybaegroup.xxxblog.jp/archives/23982503.html
- http://hienlink.youblog.jp/archives/23982501.html
- https://www.openstreetmap.org/user/D%C6%B0%E1%BB%A3c%20s%C4%A9%20L%C6%B0u%20Anh
- https://sketchfab.com/LuuAnhHup
- http://itppharma.animegoe.com/%E6%9C%AA%E9%81%B8%E6%8A%9E/gi%E1%BB%9Bi%20thi%E1%BB%87u%20v%E1%BB%81%20d%C6%B0%E1%BB%A3c%20s%C4%A9%20l%C6%B0u%20anh
- http://healcentral.ryorika.com/%E6%9C%AA%E9%81%B8%E6%8A%9E/d%C6%B0%E1%BB%A3c%20s%C4%A9%20l%C6%B0u%20anh%20t%E1%BB%91t%20nghi%E1%BB%87p
- http://thongtinthuoc.3rin.net/%E6%9C%AA%E9%81%B8%E6%8A%9E/d%C6%B0%E1%BB%A3c%20s%C4%A9%20l%C6%B0u%20anh%20t%E1%BB%91t%20nghi%E1%BB%87p
- http://thuoctangcan.tou3.com/%E6%9C%AA%E9%81%B8%E6%8A%9E/d%C6%B0%E1%BB%A3c%20s%C4%A9%20l%C6%B0u%20anh%20t%E1%BB%91t%20nghi%E1%BB%87p
- http://nuochoa.nari-kiri.com/%E6%9C%AA%E9%81%B8%E6%8A%9E/d%C6%B0%E1%BB%A3c%20s%C4%A9%20l%C6%B0u%20anh%20t%E1%BB%91t%20nghi%E1%BB%87p
- http://thuoccuongduong.ni-moe.com/%E6%9C%AA%E9%81%B8%E6%8A%9E/d%C6%B0%E1%BB%A3c%20s%C4%A9%20l%C6%B0u%20anh%20t%E1%BB%91t%20nghi%E1%BB%87p
- http://healcentral.bangalog.com/%E6%9C%AA%E9%81%B8%E6%8A%9E/d%C6%B0%E1%BB%A3c%20s%C4%A9%20l%C6%B0u%20anh%20t%E1%BB%91t%20nghi%E1%BB%87p
- http://thuoctangcan.tsuyushiba.com/%E6%9C%AA%E9%81%B8%E6%8A%9E/d%C6%B0%E1%BB%A3c%20s%C4%A9%20l%C6%B0u%20anh%20t%E1%BB%91t%20nghi%E1%BB%87p
- http://thuocbogan.futatsutomoe.com/%E6%9C%AA%E9%81%B8%E6%8A%9E/d%C6%B0%E1%BB%A3c%20s%C4%A9%20l%C6%B0u%20anh%20t%E1%BB%91t%20nghi%E1%BB%87p
- http://thuoctriseo.komochijima.com/%E6%9C%AA%E9%81%B8%E6%8A%9E/d%C6%B0%E1%BB%A3c%20s%C4%A9%20l%C6%B0u%20anh%20t%E1%BB%91t%20nghi%E1%BB%87p
- http://sinhsan.darumasangakoronda.com/%E6%9C%AA%E9%81%B8%E6%8A%9E/c%C3%A1c%20trang%20b%C3%A1o-%20m%E1%BA%A1ng%20x%C3%A3%20h%E1%BB%99i
- http://viemhong.janken-pon.net/%E6%9C%AA%E9%81%B8%E6%8A%9E/c%C3%A1c%20trang%20b%C3%A1o-%20m%E1%BA%A1ng%20x%C3%A3%20h%E1%BB%99i
- http://thuocchuaho.hyakunin-isshu.net/%E6%9C%AA%E9%81%B8%E6%8A%9E/c%C3%A1c%20trang%20b%C3%A1o-%20m%E1%BA%A1ng%20x%C3%A3%20h%E1%BB%99i
- http://giamcan.sugo-roku.com/%E6%9C%AA%E9%81%B8%E6%8A%9E/c%C3%A1c%20trang%20b%C3%A1o-%20m%E1%BA%A1ng%20x%C3%A3%20h%E1%BB%99i
- http://benhtri.cosplay-japan.net/%E6%9C%AA%E9%81%B8%E6%8A%9E/c%C3%A1c%20trang%20b%C3%A1o-%20m%E1%BA%A1ng%20x%C3%A3%20h%E1%BB%99i
- http://gelboitron.cosplay-festa.com/%E6%9C%AA%E9%81%B8%E6%8A%9E/c%C3%A1c%20trang%20b%C3%A1o-%20m%E1%BA%A1ng%20x%C3%A3%20h%E1%BB%99i
- http://kichnu.cos-mania.net/%E6%9C%AA%E9%81%B8%E6%8A%9E/c%C3%A1c%20trang%20b%C3%A1o-%20m%E1%BA%A1ng%20x%C3%A3%20h%E1%BB%99i
- http://thuoccuongduong.moe-cosplay.com/%E6%9C%AA%E9%81%B8%E6%8A%9E/c%C3%A1c%20trang%20b%C3%A1o-%20m%E1%BA%A1ng%20x%C3%A3%20h%E1%BB%99i

